Die Borderline-Persönlichkeitsstörung galt lange als kaum behandelbar. Zahlreiche neurowissenschaftliche Befunde sprechen inzwischen dagegen. Sie offenbaren bei den Betroffenen Besonderheiten in der Informationsverarbeitung des Gehirns, die sich verändern lassen.
Wer krank ist und eine Diagnose erhält, erlebt das oft als sehr belastend. Das liegt zum einen an den Symptomen selbst, zum anderen aber auch daran, welche Vorurteile in der Gesellschaft bezüglich einer Erkrankung verbreitet sind und welche Stigmatisierung Betroffene erleben. Gerade bei psychischen Störungen hält sich beispielsweise die Annahme hartnäckig, man sei selbst verantwortlich für die Erkrankung.
Viele Vorurteile gibt es gegenüber so genannten Persönlichkeitsstörungen. Darunter versteht man anhaltende Veränderungen im Denken, Erleben und Verhalten, die überwiegend im frühen Jugendalter beginnen. Die erheblichen Schwierigkeiten, die die Betroffenen in ihrem Alltag und im Umgang mit anderen Menschen haben, werden in der Gesellschaft oft weniger als tatsächliche Erkrankung, sondern mehr als Charakterschwäche wahrgenommen.
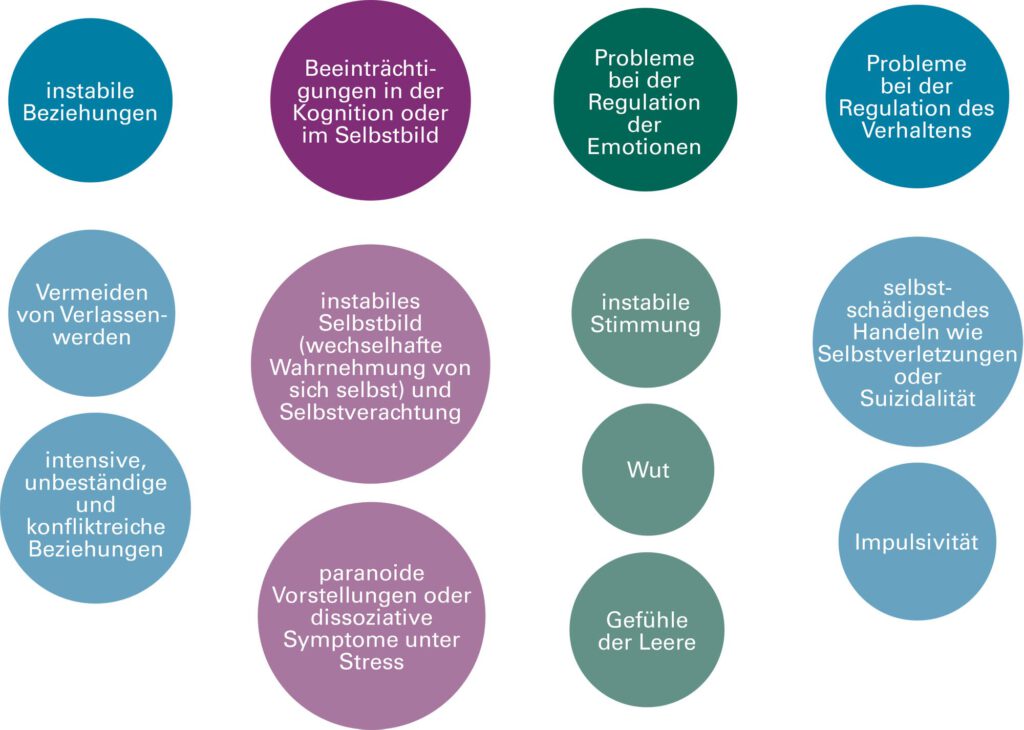
Etwa ein bis drei Prozent der Bevölkerung leben mit einer Borderline-Persönlichkeitsstörung. Sie haben mit starken Stimmungsschwankungen, mit intensiven Emotionen wie Wut, aber auch mit dem quälenden Gefühl innerer Leere zu kämpfen. Häufig fällt es ihnen schwer, ihre Impulse zu kontrollieren, was sich etwa in Essattacken oder Drogenkonsum äußern kann. Sie verletzen sich oft selbst oder unternehmen sogar Suizidversuche. Darüber hinaus reagieren sie sehr sensibel und heftig auf kleinste Anzeichen von Zurückweisung und haben große Angst davor, vom Partner oder anderen wichtigen Personen verlassen zu werden. Ihre Beziehungen zu anderen Menschen können sehr intensiv und gleichzeitig sehr instabil sein. Sie sind von Konflikten geprägt. Ähnlich wechselhaft ist die Wahrnehmung der Betroffenen von sich selbst. Unter Stress haben sie mitunter das Gefühl, die Welt um sie herum sei unwirklich.
Wer an einer Borderline-Persönlichkeitsstörung leidet, hat also mit einer ganzen Palette von Problemen zu kämpfen. Gleichzeitig stößt er mit seinem Verhalten bei den Mitmenschen oft auf Unverständnis und Ablehnung, sogar in der Behandlung. Auch Therapeuten und anderes medizinisches Personal sind manchmal überfordert von der Bandbreite an Symptomen und schätzen die Chance auf einen Behandlungserfolg häufig als gering ein, was zu einer selbsterfüllenden Prophezeiung werden kann.

In den letzten 20 Jahren ist das Wissen über die Erkrankung und ihre Therapiemöglichkeiten glücklicherweise stark gewachsen. Ganz wesentlich haben dazu Befunde aus den Neurowissenschaften beigetragen. Sie offenbarten, welche Besonderheiten Borderline-Patientinnen und -Patienten beim Verarbeiten von Reizen aufweisen, und halfen so dabei, die vielfältigen Symptome der Erkrankung besser zu verstehen.
Bereits 2001 entdeckte ein Team vom Universitätsklinikum Aachen um die Psychiaterin Sabine Herpertz, dass die Amygdala von Borderline-Patientinnen stärker aktiviert war als die von gesunden Probandinnen, wenn sie negative Bilder wie ein weinendes Kind oder eine Gewaltszene betrachteten. Die Amygdala ist Teil des limbischen Systems im Gehirn. Sie spielt eine wichtige Rolle bei der Reaktion auf und der Verarbeitung von negativen emotionalen Reizen und ist an Stress- und Angstreaktionen beteiligt.
Der Befund verdeutlichte auf biologischer Ebene, was viele Menschen mit der Persönlichkeitsstörung und deren Angehörige tagtäglich erleben: Die Betroffenen reagieren mit auffallend intensiven und lang anhaltenden Emotionen auf Stress. Dass ihre Amygdala ungewöhnlich stark auf negative Bilder anspricht, konnten in den folgenden Jahren zahlreiche weitere Studien bestätigen. Auch andere Hirnregionen wie die Insula, der Hippocampus oder der posteriore zinguläre Kortex reagieren besonders sensibel auf emotionale Reize.
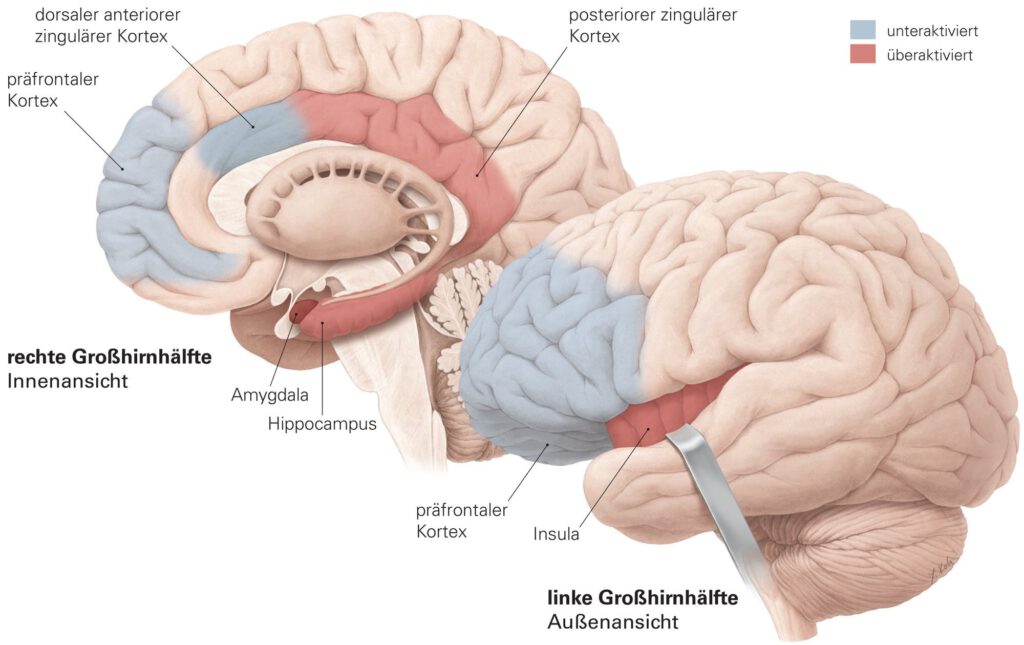
Weitere Hirnareale des Neokortex wie der orbitofrontale, der ventrolaterale und der dorsolaterale präfrontale Kortex sowie der dorsale anteriore zinguläre Kortex sind beim Betrachten von emotionalen Reizen bei Borderline-Patienten dagegen weniger aktiv als bei Gesunden. Sie sind involviert, wenn man kognitive Kontrolle ausübt, wenn man also seine Gefühle und sein Verhalten reguliert – zum Beispiel, indem man etwas hinterfragt und neu bewertet. Auch spielen sie eine Rolle, wenn Menschen bei Entscheidungen abwägen oder sich auf ihre Ziele fokussieren.
Bei Personen mit einer Borderline-Persönlichkeitsstörung reagiert das Gehirn nicht nur sensibler und stärker auf emotionale Reize. Diese Menschen haben außerdem Schwierigkeiten, solche Hirnareale zu nutzen, die Gefühle und Verhalten regulieren und steuern. Die Kombination von überaktivierten limbischen Gefühlsregionen und unteraktivierten präfrontalen Regulationsregionen könnte für das Gefühlschaos, von dem die Betroffenen berichten, verantwortlich sein.
Wissenschaftlerinnen und Wissenschaftler gehen heute davon aus, dass die Schwierigkeit, Gefühle zu regulieren, ein Hauptmechanismus der Erkrankung ist. Daneben reagieren Betroffene sehr sensibel und stark auf Ablehnung und Zurückweisung, wie etwa ein Team um die Psychologin Melanie Domsalla vom Zentralinstitut für Seelische Gesundheit (ZI) in Mannheim 2014 zeigte. Studienteilnehmerinnen spielten ein virtuelles Ballspiel, bei dem sie von den Mitspielerinnen entweder regelmäßig den Ball zugespielt bekamen oder ausgeschlossen wurden. In einer Kontrollbedingung wussten die Teilnehmerinnen, dass die Reihenfolge des Zuspiels festgelegt und nicht beeinflussbar war.
Bei der Auswertung der Daten entdeckten die Forscher eine höhere Aktivierung im dorsalen anterioren zingulären Kortex der Borderline-Patientinnen. Die Hirnregion fungiert als eine Art Alarmsystem, sowohl bei körperlichem als auch bei sozialem Schmerz. Auf neuronaler Ebene könnte die stärkere Aktivierung widerspiegeln, dass die Betroffenen Ablehnung außergewöhnlich intensiv und schmerzhaft erleben.
Interessanterweise fand sich diese gesteigerte Aktivität bei den Patientinnen unabhängig davon, ob sie von den Mitspielerinnen tatsächlich am Spiel beteiligt oder ausgeschlossen wurden oder ob sie davon ausgingen, dass die anderen einfach nur den vorgegebenen Regeln folgten (Kontrollgruppe). Offenbar reagieren Menschen mit Borderline nicht nur stärker auf Zurückweisung – ihr neuronales Alarmsystem springt auch dann an, wenn sie gar nicht ungerecht behandelt werden.
Bei der Entstehung der Borderline-Persönlichkeitsstörung spielen sowohl genetische als auch Umweltfaktoren wie frühe traumatische Erfahrungen eine Rolle. Die Betroffenen kommen demnach bereits mit einer höheren Anfälligkeit auf die Welt. Wenn sie dann in den ersten Jahren ihres Lebens Missbrauch, Vernachlässigung oder schwere Verluste erleben müssen, steigt die Gefahr, eine Borderline-Persönlichkeitsstörung zu entwickeln.
Auch auf hormoneller Ebene zeigen sich Besonderheiten. Ein Team um den Psychiater Martin Driessen entdeckte 2012 beispielsweise bei Borderline-Patienten Störungen in der Hypothalamus-Hypophysen-Nebennierenrinden-Achse (HHN-Achse), der Stressachse des Körpers. Die Betroffenen wiesen unter anderem erhöhte Spiegel von Stresshormonen wie Kortisol auf. Menschen mit Depressionen zeigten diese Auffälligkeiten ebenfalls. Die Forscher gehen davon aus, dass Traumata in der Kindheit die Stressachse beeinflussen und das Risiko für die Entwicklung einer psychischen Erkrankung erhöhen.
Außerdem fand man bei Personen mit Borderline-Persönlichkeitsstörung niedrigere Spiegel des Hormons Oxytozin. Es spielt eine wichtige Rolle für unser Sozialverhalten und wird mitunter als Bindungshormon bezeichnet, weil es zum Beispiel beim Stillen ausgeschüttet wird. Als Gegenspieler von Kortisol hilft es dabei, Stressreaktionen im Körper abzufedern. Betroffene weisen also offenbar nicht nur höhere Spiegel von Stresshormonen auf, sondern gleichzeitig auch niedrigere Spiegel von Hormonen, die Stressreaktionen abmildern. Das könnte die starken Emotionen erklären, die diese Menschen in ihrem Alltag erleben.
Verschiedene Befunde der letzten Jahre sprechen dafür, dass sich die biologischen Charakteristika bei der Verarbeitung von Reizen im Gehirn durch eine Psychotherapie verändern lassen. 2014 untersuchte ein Team um die Psychiaterin Marianne Goodman an der Icahn Scool of Medicine am Mount Sinai Hospital in New York City weibliche und männliche Patienten, die ein bestimmtes zwölfmonatiges Therapieprogramm durchlaufen hatten, die Dialektisch-Behaviorale Therapie (DBT). Die US-amerikanische Psychologin Marsha Linehan hat das Verfahren in den 1990er Jahren speziell für Menschen mit Borderline entwickelt. In der Behandlung lernen die Klienten verschiedene Techniken, um ihre Gefühle zu regulieren, besser mit Stress umzugehen und in verschiedenen sozialen Situationen angemessen zu reagieren. Außerdem sind Achtsamkeitsübungen ein wichtiger Bestandteil der Therapie, deren Wirksamkeit sehr gut belegt ist. Nach einem Jahr DBT reagierte die Amygdala der Teilnehmenden auf wiederholt präsentierte negative Reize schwächer als zuvor. Zudem konnten die Personen ihre Gefühle nun besser regulieren.
Ein Team um Falk Mancke vom Universitätsklinikum Heidelberg entdeckte 2018 nach einer dreimonatigen Behandlung mit der Dialektisch-Behavioralen Therapie strukturelle Veränderungen im Gehirn von Borderline-Patientinnen, unter anderem in solchen Regionen, die mit der Regulation von Gefühlen zusammenhängen. Die Forscher verglichen die Ergebnisse mit einer weiteren Gruppe von Borderline-Patientinnen, die im selben Zeitraum entweder gar keine Behandlung erhalten hatten oder lediglich eine Standardbehandlung, zu der zum Beispiel eine Krisenintervention gehörte.
Wer eine Dialektisch-Behaviorale Therapie durchlaufen hatte, zeigte beispielsweise eine Zunahme der grauen Substanz im anterioren zingulären Kortex und im Gyrus frontalis inferior sowie in Regionen, die mit dem Mentalisieren zusammenhängen, wie dem Gyrus temporalis superior.
Unter Mentalisieren versteht man die Fähigkeit, sowohl dem eigenen als auch dem Verhalten anderer Menschen einen Sinn zuzuschreiben, indem man die möglichen Beweggründe dahinter zu verstehen versucht. Personen mit Borderline-Persönlichkeitsstörung haben damit häufig Schwierigkeiten und können sich nicht so gut in andere hineinversetzen. Oft fällt es ihnen schwer, die eigenen Gefühle und Intentionen und die ihres Gegenübers voneinander abzugrenzen. Das kann zu emotionalem Chaos und Problemen im Umgang mit anderen führen. Neben der Vermittlung von Techniken zur Emotionsregulation ist es daher ein wichtiges Ziel der Psychotherapie, die Fähigkeit zum Mentalisieren zu verbessern.
Neurowissenschaftliche Erkenntnisse offenbarten nicht nur, dass eine gezielte und auf die Patienten und ihre Symptome abgestimmte Psychotherapie durchaus helfen kann und zudem auf neuronaler Ebene Veränderungen anstößt. Sie haben auch dazu beigetragen, ein weiteres Vorurteil anzufechten: Lange gingen Experten und Expertinnen davon aus, dass die Borderline-Persönlichkeitsstörung stabil und kaum behandelbar ist. Wer die Diagnose einmal bekam, wurde sie meist sein Leben lang nicht mehr los. Die Sichtweise hält sich bis heute hartnäckig.
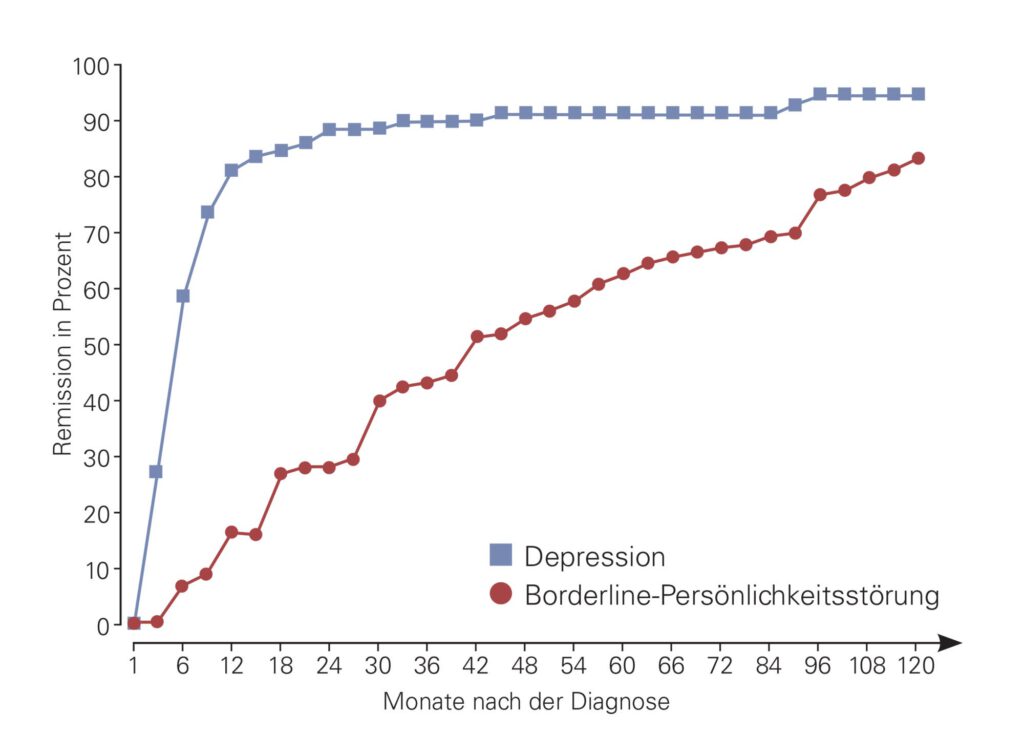
Dabei verdeutlichten mehrere Längsschnittuntersuchungen in den vergangenen Jahren, dass sich die Symptome wie emotionale Instabilität, das Gefühl von Leere oder Impulsivität bei einem Großteil der Patienten zurückbilden. Zehn Jahre nach der Diagnose erfüllten über 80 Prozent von ihnen nicht mehr die Kriterien für eine Borderline-Persönlichkeitsstörung.
Trotz aller Symptomverbesserung bleiben jedoch zahlreiche Schwierigkeiten bestehen. Viele Betroffene sind wenig zufrieden mit ihrer beruflichen Situation, ihrer Partnerschaft und ihren Freundschaften – selbst wenn andere Probleme wie instabile Stimmung oder selbstverletzendes Verhalten bereits seit einiger Zeit in den Hintergrund getreten sind.
Die Symptomremission allein sei ein unzureichender Indikator für die Genesung, so das Fazit von Marie-Luise Zeitler und ihren Kollegen vom Zentralinstitut für Seelische Gesundheit in Mannheim. Sie hatten für ihre 2020 veröffentlichte Studie 58 Patienten untersucht, die vor 12 bis 18 Jahren die Diagnose einer Borderline-Persönlichkeitsstörung erhalten hatten. Während 81 Prozent nicht mehr die Kriterien dafür erfüllten, blieben die Lebenszufriedenheit und das allgemeine Funktionsniveau deutlich hinter den Werten der Normalbevölkerung zurück. Letzteres umfasst, inwiefern die Personen am gesellschaftlichen Leben teilhaben, einen Beruf ausüben und sich selbst versorgen. Nur etwa die Hälfte berichtete von einer mit Gesunden vergleichbaren Lebenszufriedenheit. Gerade das soziale Miteinander ist trotz Symptomverbesserungen oft von Konflikten und Frustration geprägt.
Die 2017 veröffentlichten Ergebnisse von Edda Bilek und ihren Kollegen, ebenfalls am ZI, sind daher besonders ermutigend. Sie liefern auf biologischer Ebene einen Hinweis darauf, dass sogar die sozialen Schwierigkeiten abnehmen können, die Betroffene täglich im Umgang mit anderen Menschen erleben. Die Forscher verglichen die Hirnaktivität bei Interaktionen einer gesunden Teilnehmerin entweder mit einer akut erkrankten Borderline-Patientin oder mit einer ehemaligen Patientin, bei der sich die Symptomatik zurückgebildet hatte.
Der Fokus lag dabei auf der so genannten neuronalen Kopplung: Interagieren zwei Menschen miteinander, zeigen bestimmte Hirnregionen bei beiden ein ähnliches Aktivierungsmuster. Das gilt zum Beispiel für den temporo-parietalen Übergang zwischen dem Schläfen- und dem Scheitellappen, der wichtig für die Verarbeitung sozialer Informationen und für das Mentalisieren ist. Litt eine der beiden Teilnehmerinnen an einer akuten Borderline-Persönlichkeitsstörung, war die neuronale Kopplung geringer; die Gehirne arbeiteten also weniger synchron. Diese neuronale Auffälligkeit passt zu den erheblichen sozialen Problemen, von denen Betroffene und Angehörige berichten. Interessanterweise zeigte sich kein Kopplungsdefizit bei ehemaligen Borderline-Patientinnen, sie unterschieden sich nicht von gesunden Probanden.
Ein Team um den Biometriker Nikolaus Kleindienst beobachtete 2020 eine weitere interessante Veränderung bei remittierten Patientinnen. Die Forscher legten Teilnehmerinnen Zeichnungen des weiblichen Körpers vor und baten sie, farblich zu markieren, welche Regionen sie an ihrem eigenen Körper mögen und welche nicht. Während akut erkrankte Personen ein negatives Körperbild zeigten, nahmen jene, bei denen sich die Symptomatik zurückgebildet hatte, den eigenen Körper insgesamt positiver wahr.
Dazu passen auch die Befunde von Laura Müller und ihren Kollegen am Universitätsklinikum Heidelberg. Frühere Untersuchungen hatten einen Zusammenhang zwischen der Fähigkeit gefunden, Körpersignale wie den Herzschlag zu spüren, und der, Gefühle wahrzunehmen. Die Heidelberger Psychologen zeichneten Spannungsschwankungen des Gehirns mittels Elektroenzephalografie auf. Bei dem Verfahren messen Elektroden an der Kopfhaut die elektrische Hirnaktivität, die als regelmäßiges Kurvenmuster grafisch abgebildet werden kann. Es gibt Aufschluss über Nervenzellaktivitäten im Gehirn. Die Forscher suchten nach einer ganz bestimmten Welle: Sie gilt als Indikator dafür, wie gut jemand den eigenen Herzschlag wahrnehmen kann. Tatsächlich war der Ausschlag bei jenen Teilnehmerinnen größer, die ihre Gefühle besser regulieren konnten. Er unterschied sich deutlich zwischen Borderline-Patientinnen und Gesunden. Bei Patientinnen, deren Symptome zurückgegangen waren, war die Welle stärker als bei akut erkrankten Personen, aber weniger stark als bei gesunden Teilnehmerinnen. Das spricht für die Annahme, dass sich die Körperwahrnehmung von remittierten Patienten verbessert und immer mehr der von Gesunden ähnelt.
Bei solchen Studien, die den Ist-Zustand zu einem bestimmten Zeitpunkt erfassen, könnten die Unterschiede zwischen remittierten und akuten Patienten jedoch auch schon vorher bestanden haben. So wäre es denkbar, dass Personen, deren Symptome zurückgegangen sind, von Anfang an neuronale Besonderheiten aufwiesen. Um solche Effekte auszuschließen, braucht es künftig Längsschnittuntersuchungen über mehrere Monate und Jahre.
Die Geschichte der Borderline-Persönlichkeitsstörung ist geprägt von viel Leid, das die Betroffenen durch die Erkrankung mit ihren vielfältigen Symptomen, aber auch durch Unverständnis, Falschbehandlungen und Ausgrenzung erfahren haben. Darüber hinaus erzählt sie davon, wie es der Forschung gelingen kann, mehr Licht in das Verständnis psychischer Erkrankungen zu bringen und neue Therapiemöglichkeiten zu etablieren.
Zahlreiche Befunde aus den Neurowissenschaften haben in den letzten Jahren dazu beigetragen, dass die Persönlichkeitsstörung heute als ein komplexes Zusammenspiel aus biologischen und Umweltfaktoren verstanden wird. Sie haben offenbart: Die Erkrankung muss nicht zwingend mit lebenslangen schweren Beeinträchtigungen verbunden sein, vielmehr können die Symptome erfolgreich psychotherapeutisch behandelt werden und gehen bei einem Großteil der Patienten nach einigen Jahren zurück. Künftig werden Hirnforscherinnen und Hirnforscher womöglich mit weiteren Vorbehalten gegenüber den Patienten aufräumen – und Hinweise dafür liefern, wie es den Betroffenen gelingen kann, trotz mancher Schwierigkeiten ein erfülltes Leben zu führen.

